Bijna 10 procent van de kosten voor medisch-specialistische zorg gaat op aan dure geneesmiddelen. Daarmee komt de betaalbaarheid onder druk, stelt de Nederlandse Zorgautoriteit (NZa) in de Monitor dure geneesmiddelen in de medisch-specialistische zorg 2020. Het middel met de hoogste totale uitgavenpost is al een paar jaar op rij adalimumab. Of moeten we dit toch anders zien?
Hoewel de uitgaven per patiënt dalen, groeien de totale kosten omdat er steeds meer nieuwe dure geneesmiddelen op de markt komen, stelt de NZa in de monitor. De NZa ziet dat de gedeclareerde bedragen aan dure geneesmiddelen met 9,9 procent toenamen in 2018 tot 2,27 miljard euro. Het aandeel dat deze medicijnen uitmaakt van de totale uitgaven in de specialistische zorg groeit van 6,8 procent in 2012 naar 9,5 procent in 2018. Er gaat vooral veel geld naar dure kankermedicijnen (bijna de helft van de uitgaven aan dure geneesmiddelen), maar ook naar middelen voor reumapatiënten (een kwart). Het medicijn met de hoogste totale uitgavenpost was in 2018 net als in 2017 adalimumab. Het duurste middel qua uitgaven per patiënt was stofwisselingsziektemedicijn sebelipase alfa, dat per patiënt ruim 1 miljoen euro kostte in 2018.
Aandeel dure geneesmiddelen in stijging kosten veel kleiner
Volgens Marc Pomp, zelfstandig onderzoeker gezondheidseconomie, wekken deze cijfers onterecht de indruk dat dure geneesmiddelen een belangrijke oorzaak zijn van stijgende zorguitgaven. “Feit is dat de totale zorguitgaven zonder dure intramurale geneesmiddelen vrijwel net zo snel zouden zijn gegroeid.” Figuur 1 laat dit zien. In de figuur is nog niet meegenomen dat in de jaren 2012-2015 veel geneesmiddelen die voorheen werden betaald via de apotheek zijn ‘overgeheveld’ naar het ziekenhuisbudget. Als je voor deze overheveling corrigeert is de bijdrage van dure geneesmiddelen aan de groei van de zorguitgaven nog kleiner.
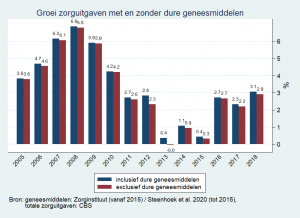
Figuur 1. Groei zorguitgaven met en zonder dure geneesmiddelen. De grootste component van de stijging van de zorgkosten in de afgelopen jaren zijn de loon- en prijsstijgingen (dus los van de geneesmiddelprijzen), ruim 50% van de totale kostenstijging.
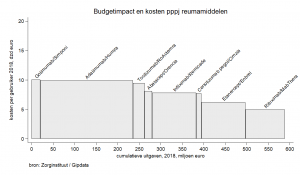
Figuur 2. Kosten van reumamiddelen
Toename van patiënten
De stijging van de dure geneesmiddelen komt volgens de NZa vooral door een toename van het aantal patiënten. In 2018 kregen 294.537 patiënten dure geneesmiddelen, 11 procent meer dan in 2017. De uitgaven aan dure geneesmiddelen per patiënt daalden juist met 2 procent. De toezichthouder wijst erop dat de volumes en daarmee ook de kosten nog beter beheerst kunnen worden door meer in te zetten op gepast gebruik, het inzetten van een medicijn bij de patiënten die er het meeste voordeel van hebben. Hoewel de NZa stelt dat vrijwel alle ziekenhuizen hier projecten voor hebben opgestart en zorgverzekeraars afspraken maken over gepast gebruik, valt er nog een wereld te winnen, meent de toezichthouder. De ziekenhuizen geven in het onderzoek van de toezichthouder namelijk in meerderheid aan dat ze in het verbeteren van gepast gebruik niet slagen, wegens onvoldoende tijd, geld en informatie.
Andere contracten nodig
De betaalbaarheid staat onder druk, concludeert de NZa. Volgens de toezichthouder kan daar wat aan gedaan worden via betere prikkels in het inkoopbeleid. Op dit moment is de NZa bezig met een onderzoek naar of de inkoopmarkt beter ingericht kan worden. De resultaten daarvan worden in het najaar verwacht.
Volgens de NZa is er kans op verdringing van andere zorg als de kosten van dure geneesmiddelen een steeds groter deel van het geheel uitmaken. Al ziet de toezichthouder ‘daar nog geen concrete aanleiding voor’. Over die laatste conclusie reageert de geneesmiddelenindustrie positief. “De toegang tot verzekerde medicijnen in het ziekenhuis is niet in het geding is. Dat is goed nieuws voor patiënten”, zegt Gerard Schouw, directeur Vereniging Innovatieve Geneesmiddelen (VIG). Hij stelt wel dat het toenemende aantal patiënten en de toestroom van nieuwe innovatieve medicijnen vragen om herijking van het systeem van beoordeling en vergoeding. “Later dit jaar komt de VIG met voorstellen hierover. We moeten dat samen met de betrokken zorgpartners in de steigers zetten. De tijd dringt.”
Marc Pomp: “Voor volumegroei is in elk geval nauwelijks ruimte. In het Hoofdlijnenakkoord medisch-specialistische zorg is afgesproken dat de volumegroei in 2021 nul is. Daar vallen ook de add-ons onder. Je ziet dat er steeds meer onderzoek plaatsvindt naar dosisreductie, ook in de reumatologie. Maar eigenlijk is dat maatschappelijk gezien verspilling van energie. Nu wordt betaald per milliliter. Dan is dosisreductie inderdaad een besparing. Maar je kunt je ook voorstellen dat je afspraken met elkaar zou kunnen maken per patiënt. Dan hoef je niet ingewikkeld te doen met halvering van dosering, en bespaar je je een hoop gesteggel. Voor farmaceutische bedrijven zou het ook niet moeten uitmaken, als die uiteindelijk maar onder de streep hetzelfde uitkomen en de ontwikkelkosten kunnen terugverdienen. Dat soort contracten zien we echter nog niet”.