De diagnose triple-negatieve borstkanker (TNBC) is nog steeds erg negatief. De prognose van deze patiënten is namelijk ongunstig1 en er zijn relatief weinig behandelopties vergeleken met andere vormen van borstkanker.2,3 Voor deze mensen bestaat dus een duidelijke noodzaak voor nieuwe behandelopties. Is triple-negatief nog wel zo negatief? Kijk voor de laatste ontwikkelingen naar een on demand webcast, die binnenkort beschikbaar komt, een interessant gesprek tussen prof. dr. ir. Koos van der Hoeven, dr. Agnes Jager en dr. Marleen Kok.
TNBC wordt gekenmerkt door een gebrek aan tumorcelexpressie van de oestrogeen (ER)- en progesteron (PR)-receptoren en door het ontbreken van de humane epidermale groeifactorreceptor 2 (HER2).4
TNBC is de meest agressieve en moeilijkst te behandelen vorm van mammacarcinoom. Patiënten met TNBC hebben een slechtere prognose dan degenen met andere vormen van mammacarcinoom.4,5 De mediane overlevingskans voor patiënten met uitgezaaid TNBC is 17 maanden, terwijl dit 54 maanden is voor patiënten met HER2-positief mammacarcinoom.5
Jongere leeftijd en agressiever
Wereldwijd is mammacarcinoom bij vrouwen de meest gediagnosticeerde vorm van kanker.6 15-20% van alle gevallen van mammacarcinomen betreft een TNBC.7 De incidentie van TNBC is het hoogst bij vrouwen jonger dan 40 jaar8, met een Afrikaanse of Spaanse afkomst en met een BRCA-mutatie.9 De gemiddelde leeftijd waarop mensen in Nederland borstkanker krijgen, is 61 jaar. De epidemiologie van ER-negatieve en ER-positieve tumoren verschilt, waarbij de maximale incidentie ligt op respectievelijk 51- en 71-jarige leeftijd.10
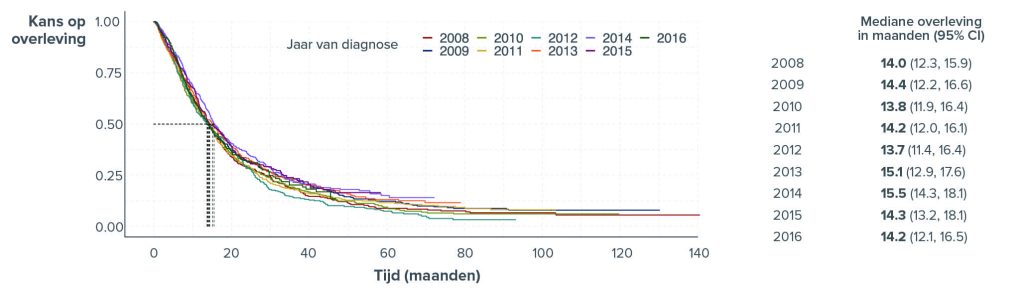
TNBC heeft een slechte prognose. De vijfjaarsoverlevingskans van patiënten met TNBC is laag. Slechts 11% van de patiënten met een gemetastaseerde ziekte is vijf jaar later nog in leven.1 De mediane overleving voor gevorderde TNBC is in de afgelopen tien jaar helaas nauwelijks verbeterd en varieert van 13-15 maanden (figuur 1).1
De agressiviteit en moeilijke behandelbaarheid van TNBC wordt onder andere veroorzaakt door de agressieve en heterogene biologische kenmerken van de tumor11 en door het relatief grote risico op viscerale metastasering9 en op het vroegtijdig (vaak binnen drie jaar) optreden van een recidief.10 De locatie van het eerste recidief is duidelijk verschillend voor TNBC en andere vormen van borstkanker. Zo presenteert gemetastaseerde TNBC zich vaker met hersenmetastasen (30 vs. 10%), terwijl botmetastasen veel minder vaak voorkomen (10 vs. 40%). Ook longmetastasen worden vaker gezien bij TNBC (40 vs. 20%).12
Relatief weinig behandelopties
Er zijn nog steeds relatief weinig behandelopties voor patiënten met gemetastaseerde TNBC vergeleken met andere vormen van borstkanker. Met conventionele chemotherapie is de mediane overleving vrijwel onveranderd gebleven (figuur 1).1,2
Daarnaast worden de behandelopties in een volgende lijn steeds beperkter en wordt de mediane duur van respons korter. Vanuit een cohort met gemetastaseerde TNBC bleek dat slechts 78% een tweedelijnsbehandeling kreeg.13 De behandelopties in een volgende lijn zijn beperkt. Daardoor overlijden steeds meer patiënten bij elke stap in de behandeling.4 Bij de tweede stap in de behandeling heeft bijna een derde van de patiënten met gemetastaseerde TNBC afgezien van verdere behandeling of is overleden.
Figuur 1. Mediane algehele overleving (OS) van patiënten met gemetastaseerde TNBC, uitgesplitst naar het jaar van diagnose in de periode 2006-2016.1
Er is dan ook een grote behoefte aan meerdere behandelingsmogelijkheden, waardoor de overlevingskansen van patiënten met gemetastaseerde TNBC verbeteren, inclusief bij degenen die niet behandeld kunnen worden met of die niet reageren op PD-(L)1-remmers of PARP-remmers.14
Conclusies en toekomst
Gezien de slechte prognose en de beperkte behandelopties is er voor patiënten met TNBC een duidelijke behoefte aan nieuwe behandelmogelijkheden. Zo is de OS nauwelijks verbeterd in de afgelopen jaren (figuur 1) en is de huidige behandeling voor verbetering vatbaar. Hoewel TNBC nog steeds een agressieve vorm van borstkanker is, zijn er steeds meer hoopvolle ontwikkelingen voor de toekomst. Deze ontwikkelingen worden uiteengezet door drie experts tijdens een on demand webcast die binnenkort op MedNet.nl beschikbaar komt.
Referenties
- Grinda T, et al. ESMO Open. 2021;6:100114.
- Mina LA, et al. Breast Cancer (Dove Med Press). 2019;11:321-8.
- Kantar Health CancerMPact. Accessed 21 March 2021.
- Fangyuan S, et al. Oncotarget. 2017;8:73329-44.
- Seah DS et al. J Natl Compr Canc Netw. 2014;12:71-80.
- Sung H, et al. CA Cancer J Clin. 2021;71:209-49.
- Garrido-Castro AC, et al. Cancer Discov. 2019;9:176-98.
- Plasilova ML, et al. Medicine (Baltimore). 2016;95:e4614.
- O’Reilly D, et al. World J Clin Oncol. 2021;12:164-82.
- Anderson WF, et al. JNCI 2006:98;948-51.
- Abramson VG, et al. Cancer. 2015;121:8-16.
- Foulkes WD, et al. N Engl J Med. 2010;363:1938-48.
- Kassam F, et al. Clinical Breast Cancer 2009;9:29-33.
- Won KA, et al. Int J Oncol. 2020;57(6):1245-61.
Afkortingen
TNBC = triple-negatieve borstkanker; ER = oestrogeenreceptor; PR = progesteronreceptor; HER2 = humane epidermale groeifactorreceptor 2; BRCA1/2 = borstkankergen 1/2; OS = algehele overleving; PD-(L)1 = geprogrammeerde celdood(ligand) 1; PARP = poly (ADP-ribose) polymerase.
Dit artikel werd financieel mogelijk gemaakt door Gilead.

NL-TRO-0056|Maart 2022