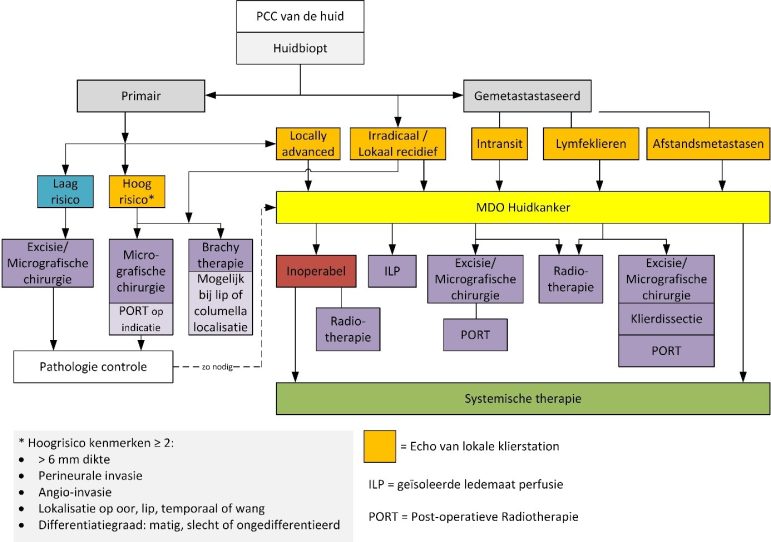
Omdat niet-melanoomhuidkanker een breed scala aan tumortypen omvat, met hun eigen pathogenese, diagnostiek en behandeling, is regelmatig een multidisciplinaire aanpak nodig. Om de zorg steeds meer te stroomlijnen, hebben medisch specialisten van het Erasmus MC zorgpaden opgesteld, die online beschikbaar zijn of binnenkort komen (www.huidkompas.nl). De casuïstiek die is besproken tijdens een recente webcast op www.mednet.nl toonde duidelijk het belang van een multidisciplinaire aanpak.
De zorg voor patiënten met een plaveiselcelcarcinoom (PCC) is ingedeeld in laag- en hoogrisico- en gemetastaseerde vormen. Terwijl het zorgpad over PCC is toegespitst op de behandeling (zie figuur 1), betreft het zorgpad over basaalcelcarcinoom (BCC) meer een procesbeschrijving (zie www.huidkompas.nl). Ook voor de begeleiding van patiënten met een merkelcelcarcinoom (MCC) is een zorgpad opgesteld. Het plan is daar landelijk meer consensus over te bereiken.
PCC – casus 1
Een 75-jarige meneer heeft in de voorgeschiedenis een niertransplantatie, atriumfibrilleren (AF), hartfalen en vaatlijden, dus is een vrij kwetsbare patiënt. “Dit soort patiënten zien we vaker, zeker als dermatoloog”, laat Marlies Wakkee weten. “Deze meneer had multipele PCC’s ontwikkeld. In 2015 kreeg hij een metastase van zijn PCC, waarvoor hij een partiële parotidectomie, een halsklierdissectie level II en postoperatieve radiotherapie (PORT) kreeg. Daarna klaagde hij over een droge mond (xerostomie).”
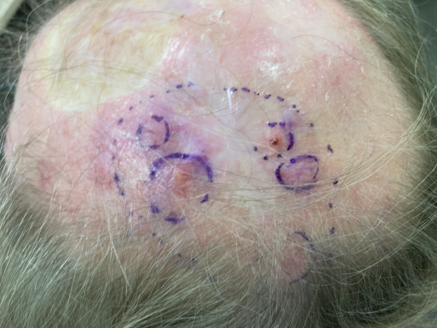
Deze patiënt bleef onder controle bij de dermatoloog, maar ontwikkelde een paar jaar later een slecht gedifferentieerd T1 PCC op zijn kruin, dat werd behandeld met Mohs micrografische chirurgie. Bijna 1 jaar later ontwikkelde hij een recidief, waarbij de tumor veel groter was (T3N0M0). In het MDO werd voorgesteld om een andere vorm van micrografisch gecontroleerde chirurgie toe te passen: Breuninger chirurgie. Daarbij blijkt sprake van een verspringende groeiwijze, maar geen perineurale of vaso-invasieve groei. “Dat maakt de indicatie voor radiotherapie iets minder hard”, zegt Wakkee.
Meneer komt 8 maanden later weer op controle bij de dermatoloog, waarbij langs het litteken meerdere subcutane nodi zichtbaar zijn. De patiënt wenst alleen een operatie en geen bestraling, zeker niet in de parotisregio, omdat hij last heeft van een droge mond. Verder bestaat voor de behandeling van cutaan PCC de mogelijkheid voor immuuntherapie met cemiplimab. Deze patiënt krijgt echter vanwege zijn niertransplantaat een immuunsuppressieve behandeling. “Dat is een relatieve contra-indicatie”, laat internist-oncoloog Arjen Joosse weten. “Het risico is ongeveer 50% dat zijn transplantaat in reactie gaat door de immuuntherapie.”
PCC – casus 2
Een andere meneer heeft een PCC op zijn wang, waarvoor initieel 5 keer een irradicale excisie is uitgevoerd. Uiteindelijk was de excisie door middel van Mohs chirurgie wel radicaal, maar toonde de PA een perineurale groei. Meneer meldde zich 2 jaar later vanwege hevige pijnklachten in zijn aangezicht en hoogstand van zijn linkeroog. Verder kon hij zijn mond niet ver openen. “Het was een vrij dramatisch beeld”, concludeert Joosse. Wakkee vraagt zich af of deze patiënt niet eerder in een MDO besproken had moeten worden.
Er is sprake van een lokaal recidief (rT4a), waarbij de onderkant van de orbita volledig geoblitereerd is (ossale destructie). “Daar komen de klachten van deze patiënt vandaan”, zegt Joosse. “Met name de pijn was voor hem heel invaliderend.”
Zijn aangezicht zou verminkt worden, benoemt KNO-arts/hoofd-halschirurg Aniel Sewnaik over de theoretische mogelijkheid van een grote resectie. “Bovendien is de kans groot dat die operatie irradicaal zou zijn. Dus een zeer mutilerende ingreep, waarvan je zou kunnen stellen dat het zinloos zou zijn.”
Vanwege de doorgroei in het bot zou deze meneer in aanmerking kunnen komen voor radiotherapie. Dat zou echter een traject van 6,5 week met dagelijks radiotherapie betekenen, met alle bijwerkingen van dien. “Bovendien geeft bestraling zo dicht bij het oog veel rare klachten”, voegt Elbers toe, “dus dat is niet aantrekkelijk.”
Sinds kort is voor deze patiëntencategorie cemiplimab beschikbaar. In Nederland is nog geen vergoede zorg, maar het is wel beschikbaar vanuit het Drug Access Protocol. De effecten van cemiplimab bij deze patiënt waren vrij spectaculair, vertelt Joosse. “Hij had 3 weken na de eerste kuur geen pijn meer. Zijn oog ging meer normaal staan. Wat betreft de bijwerkingen had hij jeuk en huiduitslag graad 1 en pneumonitis/bronchitis, wat verbeterde met prednison. De bijwerkingen waren dus licht. Dit betreft een mooie casus, maar cemiplimab is geen wondermiddel voor iedereen. De responskans is grofweg de helft, dus er zijn ook mensen die er niet op reageren.”
BCC – casus 3
Een voorbeeld van een patiënt met een BCC die in het MDO wordt besproken, is een mevrouw van 75 jaar die op het spreekuur kwam vanwege een grote ulcererende tumor op haar bovenbeen. Weliswaar heeft een BCC in het algemeen een kleine kans op metastasering (< 0,5%), maar dat is voor deze tumor in potentie mogelijk. Daarom zou Wakkee de klieren in de lies willen meenemen.
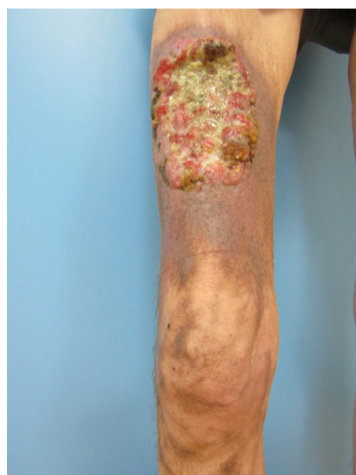
Er is besloten om een MRI-scan te maken, omdat de behandelaren vooral nieuwsgierig waren naar de wekedeleninvasie. Oncologisch chirurg Dirk Grünhagen geeft aan dat een eventuele operatie van de quadriceps behoorlijk wat spiermassa zou gaan kosten. “Daarmee hoeft iemand niet echt invaliderend geopereerd te worden, maar gaat ze wel functie inleveren.”
Wakkee voegt toe dat ook de biologische leeftijd en fitheid, en de invloed van operatie meegenomen worden bij de besluitvorming. “Deze dame had weinig comorbiditeit, maar was ook niet heel fit. Bovendien had ze met zo’n BCC minimaal 10 jaar dokters gemeden. Het medische circuit waar ze in terechtkomt, is wennen voor zo iemand.”
Grünhagen geeft aan dat deze tumor er waarschijnlijk al 10 jaar zit, maar er over 10 jaar waarschijnlijk nog zal zitten, weliswaar wat meer uitgebreid. “Je moet inschatten wat de invloed zal zijn voor de klachten en wat de sociale gevolgen zullen zijn.”
In het MDO werd aangegeven dat bij deze patiënt chirurgie erg invaliderend zou zijn. In dit geval is er een andere optie: een orale hedgehog-remmer. “Het algehele responspercentage (ORR) ligt rond de 60%”, vertelt Wakkee. “Daarmee kun je de tumor niet altijd cureren, maar soms wel kleiner maken. In dit geval zou dat een heel gunstig effect kunnen hebben. Vrijwel alle patiënten ervaren bijwerkingen, onder andere smaakverlies, haaruitval en spierkrampen. Het zijn wel bijwerkingen die van invloed zijn op de kwaliteit van leven. Deze mevrouw verdroeg de hedgehog-remmer heel goed.”
Na een 7 maanden durende behandeling was bij deze patiënt de spierinvasie volledig verdwenen. Omdat er geen aanwijzingen waren dat er nog tumorweefsel in situ was, is gestopt met de behandeling. Na 3 maanden ontstonden enkele ulcera in de laesie. In biopten werd weer een BCC aangetoond, die centraal in de laesie zat. Er is besloten om het ulcererende gebied te verwijderen met Mohs micrografische chirurgie en de wond per secundam te laten genezen. Op deze manier is de behandeling al een paar jaar curatief gebleken.
Multidisciplinair team
Tijdens deze webcast waren 5 medisch specialismen aanwezig. In het MDO zijn 13 specialismen betrokken. “We kunnen niet zonder de collega’s die hier niet aanwezig zijn”, benadrukt Waalboer-Spuij. “Met z’n allen vormen we een mooi team, om een zo goed mogelijk advies te geven voor de verschillende patiënten.”