De benaming van de volksziekte leververvetting is ingrijpend veranderd. Vooral de oude benaming NAFLD (niet-alcoholische leververvetting) voldeed niet in de praktijk, werd altijd met scepsis bekeken en was stigmatiserend voor patiënten. Binnen het wereldwijde Delphi-project zijn experts vrijwel unaniem tot de nieuwe naamgeving gekomen. MDL-arts en opleider dr. Rob de Knegt en MDL-arts in opleiding dr. Laurens van Kleef (Erasmus MC) namen deel aan het Delphi-project en vertellen over het hoe en waarom van de verandering.
De Knegt en Van Kleef hebben de afgelopen jaren onderzoek gedaan naar leververvetting. Specifiek zijn zij nagegaan hoe vaak het voorkomt in de algehele Nederlandse populatie en wat risicofactoren zijn voor een ernstig beloop. Van Kleef is begin dit jaar op het onderzoek gepromoveerd. Hij vertelt: “De meeste mensen met leververvetting vallen in de groep NAFLD, maar er was al langere tijd ophef over die naam. Uiteindelijk heeft een internationale groep experts nieuwe definities opgesteld. Dat gebeurde binnen het Delphi-project met een panel van circa 250 deelnemers uit de hele wereld.”
3 hoofdgroepen
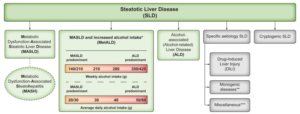
Er zijn nu 3 hoofdgroepen van patiënten onder de overkoepelende term SLD (steatotic liver disease). De grootste groep is MASLD (metabolic dysfunction-associated steatotic liver disease), grotendeels de vroegere groep niet-alcoholische leververvetting. Dit zijn mensen met metabool syndroom en leververvetting. De groep MetALD zijn mensen met MASLD die wekelijks 140-350 g (vrouwen) of 210-420 g (mannen) alcohol gebruiken. De derde groep is ALD (alcohol associated liver disease), de groep met meer alcoholgebruik dan de voorgaande groep. In de groep ALD staat alcohol juist op de voorgrond. Daarnaast zijn er 2 groepen voor meer zeldzame of onbegrepen ziektebeelden: specific aetiology SLD (steatotic liver disease) voor verschillende oorzaken van steatose en cryptogene SLD voor mensen zonder metabool syndroom en onbekende oorzaak van hun leververvetting.
Stigmatiserend
Waarom voldeden de oude benamingen niet? Van Kleef legt uit: “We hadden de namen NAFLD en ALD, voor respectievelijk niet-alcoholische en alcoholische leververvetting. Maar die namen waren verwarrend. Want er zijn veel mensen die te zwaar zijn, maar geen alcohol drinken. Zij vielen in de groep met niet-alcoholische leververvetting, waardoor hun leververvetting onterecht toch in verband werd gebracht met drinken. Er zijn ook mensen met metabole risicofactoren zoals diabetes en obesitas die ook af en toe een drankje te veel drinken. Zij konden geen ‘NAFLD’ meer hebben.”
De term ‘niet-alcoholisch’ sloot het geringe alcoholgebruik uit. Terwijl ook af en toe een glaasje, naast metabole disfunctie, een grote rol speelt in het ziekteproces van leververvetting. Daarnaast is de naamgeving ‘niet-alcoholisch’ totaal niet informatief, verklaart Van Kleef. “Een gebroken arm noemen we ook niet een niet-gebroken been. Als de leververvetting niet-alcoholisch is, weet je nog steeds niet wat het is. In het Engels heet het ‘fatty liver disease’, maar dat is stigmatiserend en confronterend voor de betreffende patiënten. Vet speelt natuurlijk een rol in het ziektebeeld, maar de patiëntenorganisatie vond het niet wenselijk om het op deze manier te benoemen.”
Lang geduurd
De oude benamingen zijn lange tijd gebruikt. Maar het heeft volgens De Knegt ook lang geduurd voordat het besef kwam dat de naamgeving niet zo gelukkig was gekozen. “Bovendien was er voorheen weinig inzicht in de omvang van het ziektebeeld onder de bevolking. De term NASH (subgroep van oude NAFLD) is zo’n 25 jaar geleden bedacht door pathologen in de VS. Zij zagen een beeld van ernstige leverontsteking bij mensen die geen specifieke risicofactoren hadden en niet overmatig alcohol gebruikten. Maar de kenmerken kwamen wel overeen met wat je ziet bij een alcoholische leverontsteking. Daarom noemden zij het niet-alcoholische steatohepatitis. Dat is door de jaren heen zo gebleven. Uiteindelijk bleek er weinig aan het ziektebeeld te doen, behalve het leefstijladvies om minder te eten en meer te bewegen.”
Maar gaandeweg bleek leververvetting ook veel voor te komen bij mensen met diabetes mellitus, wat eveneens veel voorkomt bij mensen met overgewicht en bij ouderen. “Uit studies blijkt dat ongeveer een derde van alle mensen, ook gezonde mensen, overgewicht heeft”, vervolgt De Knegt. “Dat kan leiden tot leververvetting, oftewel wat we nu MASLD noemen. We hebben ook onderzoek gedaan bij mensen die een levertransplantatie hebben ondergaan. Bij een aanzienlijk percentage van hen was de transplantatie nodig vanwege MASLD. Er kwam steeds meer publiciteit over het ziektebeeld en daarmee groeide het bewustzijn over de naamgeving.”
Bredere gevolgen
De tijd was dus rijp voor nieuwe naamgeving. Er zijn immers verschillende oorzaken van leververvetting. Van Kleef vond het interessant om deel te nemen aan het Delphi-project. “Zelf komen wij vanuit het onderzoek. Maar er kwamen ook vragen die consequenties hebben voor de industrie. Een nieuwe naam met een nieuwe definitie heeft gevolgen voor bijvoorbeeld lopende studies met nieuwe medicatie tegen leververvetting. Want ineens dreigt de patiëntpopulatie te veranderen. Bij een naamsverandering komt dus meer kijken dan je je aanvankelijk realiseert. Daarnaast waren ook kinderartsen betrokken. Leververvetting bij kinderen wordt anders vastgesteld dan bij volwassenen. Het was mooi om met verschillende experts en vanuit verschillende invalshoeken samen tot een goed einde te komen met nieuwe namen en definities.”
De Knegt is het daarmee eens: “Er is een mooie nieuwe indeling gekomen met verschillende namen voor de verschillende vormen van leververvetting.”
Implementatie
Van Kleef en De Knegt vinden de nieuwe indeling met 5 groepen beter en duidelijker. Behandelaars weten nu beter wat zij met welke patiënt kunnen doen. Voor de praktijk is het nu de bedoeling dat artsen de nieuwe benamingen gaan gebruiken. Dus geen NAFLD meer, maar SLD of steatotische leverziekte met de subgroepen. De Knegt denkt dat de implementatie tijd nodig heeft. “Als de nieuwe indeling ingeburgerd raakt, moeten deze ook ‘officieel’ worden aangepast in bijvoorbeeld patiëntendossiers. Een aantal jaren geleden is er een vergelijkbare naamsverandering geweest van primaire biliaire cirrose, oftewel PBC. Dat was nodig omdat de meeste mensen geen cirrose hebben, maar een galwegontsteking. De naam is veranderd in primaire biliaire cholangitis. Dat is al zo’n 8 jaar geleden, maar pas sinds vorig jaar is het aangepast in de elektronische patiëntendossiers. Daar was wel wat druk voor nodig, onder anderen van mijzelf naar de fabrikanten van de epd’s. Het kan dus lang duren voordat wijzigingen worden doorgevoerd.”
Erkenning voor patiënten
Het belang van de huidige naamswijzigingen ligt volgens De Knegt vooral bij de erkenning voor patiënten voor hun ziektebeeld. De grote meerderheid zal geen verwijt meer krijgen van veel alcoholgebruik. Daarnaast komen er veel nieuwe geneesmiddelen aan die specifieke aangrijpingspunten hebben in de pathofysiologische processen. “Dan is een goede definitie van leververvetting des te belangrijker. Want dan weet je beter wie waarmee behandeld moet worden.”
Voor Van Kleef is de grootste winst dat nu snellere en meer doelmatige diagnose mogelijk is: “Tot nu toe moesten we eerst allerlei aspecten uitsluiten, zoals alcoholgebruik, zeldzame ziekten of een virale leverontsteking. Als nu leververvetting zichtbaar is op de echo bij iemand met overgewicht, diabetes of hoge bloeddruk, dan is de diagnose meteen rond, namelijk MASLD (of MetALD als alcohol nog een rol speelt). We categoriseren nu op wat het wél is en niet op wat het níet is. Dat werkt prettiger. Ook voor huisartsen, zij kunnen nu eveneens de diagnose stellen. Het is niet meer nodig om een patiënt te verwijzen voor alle onderzoeken om zaken uit te sluiten.”
Snel in richtlijnen
Vanwege hun onderzoek en publicaties hebben Rob de Knegt en Laurens van Kleef beiden deelgenomen aan het Delphi-project, dat zo’n 2 jaar geleden is gestart. De deelnemers kregen 4 keer een uitgebreide enquête via e-mail en eind 2022 vond een fysieke sessie plaats met circa 40 deelnemers in Chicago, waarbij Van Kleef aanwezig was. De nieuwe naamgeving is afgelopen juni op het International Liver Congress in Wenen gepresenteerd.
Van Kleef denkt dat de nieuwe indeling snel in richtlijnen kan worden opgenomen: “Het Delphi-project was opgezet vanuit 3 grote MDL-beroepsverenigingen: de Europese, de Noord-Amerikaanse en de Zuid-Amerikaanse. Zij zullen de verandering waarschijnlijk snel verwerken in hun richtlijnen.”